- Benzodiazepina
-
Benzodiazepina
 Benzodiazepina
Benzodiazepina
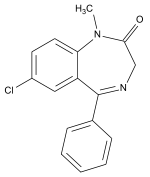
Nombre (IUPAC) sistemático 5-fenil-1H-benzo[e][1,4]diazepin-2(3H)-ona Identificadores Número CAS ? Código ATC ? PubChem 76175 ChEBI ? Datos químicos Fórmula C15H12N2O Peso mol. 236.266 g/mol Farmacocinética Biodisponibilidad ? Metabolismo ? Vida media ? Excreción ? Consideraciones terapéuticas Cat. embarazo ?
Estado legal Vías adm. ? Las benzodiazepinas (BZD) son medicamentos psicotrópicos que actúan sobre el SNC, con efectos sedantes e hipnóticos, ansiolíticos, anticonvulsivos, amnésicos y miorrelajantes (relajantes musculares).[1] Es por ello que las benzodiazepinas son usados en medicina para la terapia de la ansiedad, insomnia y otros estados afectivos, así como las epilepsias, abstinencia alcohólica y espasmos musculares. Son también usados en ciertos procedimientos invasivos como la endoscopía o dentales cuando el paciente presenta ansiedad o para inducir sedación y anestesia.[2] Los individuos que abusan de drogas estimulantes con frecuencia se administran benzodiazepinas para calmar su estado anímico. A menudo se usan benzodiazepinas para tratar los estados de pánico causados en las intoxicaciones por alucinógenos.[3]
La denominación de estos compuestos, suele peculiarizarse por la terminación -lam o -lan (triazolam, bentazepam, oxazolam, estazolam) y por la terminación pam y pan (diazepam, lorazepam, lormetazepam, flurazepam, flunitrazepam, clonazepam). No obstante, hay excepciones como el clorazepato dipotásico (Tranxilium) o el clordiazepóxido (Librium). El término benzodiazepina se refiere a la porción en la estructura química de estos medicamentos compuesto por el anillo de benceno unido a otro anillo de siete miembros heterocíclicos llamado diazepina.
A pesar de que en el uso clínico las benzodiazepinas ejercen efectos cualitativos muy similares uno del otro, existen importantes diferencias cuantitativas en sus propiedades farmacocinéticas y farmacodinámicas, las cuales han sido la base de sus variados patrones de aplicación terapéutica.[4] Las benzodiacepinas pueden causar dependencia, no presisamente se refiere a una adiccion, sino a que solamente controlan pero no curan la enfermedad o la ansiedad.
Contenido
Historia
La primera BZD fue el clordiazepóxido—nombrado inicialmente Metaminodiazepoxido—, descubierta en 1949 por el científico Leo Sternbach (1908–2005) y sintetizada luego en 1955 por los laboratorios Roche en Nutley, Nueva Jersey; y comercializada a partir 1957 bajo el nombre de Librium—derivado de las sílabas finales de equilibrium. Las pruebas realizadas con el clordiazepóxido en animales demostraron que el compuesto era un efectivo hipnótico, ansiolítico y relajante muscular. Después del lanzamiento del clordiazepóxido, se comercializó el Diazepam con el nombre de Valium, una versión simplificada del clordiazepóxido, seguido por otras benzodiazepinas.[5] Ciertos problemas del sueño fueron tratadas con nitrazepam, introducido al mercado en 1965, temazepam (1969) y flurazepam en 1973.[6] Éstas se recetaron ampliamente para dolencias relacionadas con el estrés durante los años 1960 y 1970 y a dosis más bajas que las necesarias para producir hipnosis—lo que los diferencian del fenobarbital, por ejemplo. En 1977, por ejemplo, en EE. UU. se fabricaron 800 toneladas de BZD. Los efectos más notables ocurrían enrte pacientes alcohólicos e incluso se reportaba que lás úlceras y ciertos problemas dermatológicos que involucraban etiologías emocionales, se reducían con el clordiazepóxido.[7]
Farmacología
Las benzodiazepinas se pueden administrar por vía oral y algunas de ellas por vía intramuscular e intravenosa. La semivida de estos fármacos varía de 2 horas, como el midazolam y clorazepato hasta 74 horas como el flurazepam. Basado en su semivida, las benzodiazepinas se dividen en cuatro grupos:[8]
- Compuestos de duración ultra-corta, con una semivida menor de 6 horas.
- Compuestos de duración corta, tienen una semivida menor de 12 horas y tienen pocos efectos residuales al tomarse antes de acostarse en la noche, aunque su uso regular puede conducir a insomnio de rebote[9] y ansiedad al despertar.
- Compuestos intermedios, tienen una semivida entre 12 y 24 horas, pueden tener efectos residuales durante la primera mitad del día y el insomnio de rebote tiende a ser más frecuente al descontinuar su uso. Se presentan también síntomas de abstinencia durante el día con el uso prolongado de esta clase de benzodiazepinas.
- Compuestos de acción larga, tienen una semivida mayor de 24 horas.[10] Los fuertes efectos sedativos tienden a perdurar durante el día siguiente si se usan con el fin de tratar la insomnia.
Las benzodiazepinas pueden acumularse en el cuerpo. La semivida de eliminación varía grandemente entre un individuo y el otro, especialmente entre pacientes de la tercera edad. Los compuestos de acción corta tienen mejores resultados como hipnóticos, mientras que los de larga duración se prefieren por sus efectos ansiolíticos.
Farmacocinética
Todas las benzodiazepinas son, en esencia, absorbidos completamente, con la excepción del clorazepato, el cual es descarboxilado por el jugo gástrico antes de su completa absorción. Las benzodiazepinas y sus metabolitos activos se unen a proteínas plasmáticas en un rango entre 70 y 90% y no se han reportado ejemplos de competición con otros medicamentos por esas proteínas. Las benzodiazepinas se metabolizan extensamente por sistemas enzimáticos microsomales del hígado. Esa biotransformación hepática de las BZD ocurre en tres pasos, el primero una reacción que modifica o remueve el sustituyente que por lo general se encuentra en la posición 1 o 2 del anillo de diazepina, la segunda es una reacción de hidroxilación en la posición 3 produciendo el metabolito activo y, finalmente, una tercera reacción de conjugación principalmente con ácido glucurónico.[4]
Mecanismo de acción
Las BZD son agentes depresores del sistema nervioso más selectivos que otras drogas como los barbitúricos, actuando, en particular, sobre el sistema límbico. Las BZD comparten estructura química similar y tienen gran afinidad con el complejo de receptores benzodiazepínicos en el sistema nervioso central (SNC). Estructuralmente, las BZD presentan un anillo de benceno con seis elementos, unido a otro anillo de diazepina con siete elementos. Cada BZD específica surgirá por sustitución de radicales en diferentes posiciones.
En cuanto a los receptores específicos en el SNC para las BZD, éstos forman parte del complejo ácido gamma-aminobutírico (GABA). El GABA es un neurotransmisor con prolífica acción inhibitoria, y sus receptores forman parte de un sistema bidireccional inhibitorio conectado entre diversas áreas del SNC. Las BZD potencian la acción inhibitoria mediada por el GABA. Los receptores de las BZD se distribuyen por todo el cerebro y la médula espinal; también se encuentran en las glándulas adrenales, riñones, glándula pineal y plaquetas.
Las benzodiazepinas se unen en la interface de las subunidades α y γ del receptor GABA A, el cual tiene un total de 14 variantes de sus 4 subunidades. La unión de una BZD al receptor GABA requiere también que las unidades α del receptor GABAA (es decir, α1, α2, α3 y α5) contengan un residuo aminoácido de histidina. Por esta razón las benzodiazepinas no muestran afinidad por las subunidades α4 y α6 del receptor GABAA que contienen arginina en vez de histidina. Otras regiones del receptor GABAA liga a neuroesteroides, barbitúricos y ciertos anestésicos.[11] Los receptores GABAB asociados a proteína G no son alteradas por las benzodiazepinas.[4]
Para que los receptores GABAA respondan a la acción de las BZD, necesitan tener tanto una subunidad α como una subunidad γ, puesto que las BZD se unen en la interface de ambas subunidades. Una vez ligadas, las BZD cierran al receptor en una configuración que le da al neurotransmisor GABA una mayor afinidad por el receptor, aumentando la frecuencia de apertura del asociado canal ionico de cloro e hiperpolarizando la membrana celular. Esto potencia el efecto inhibitorio del GABA, produciendo efectos sedativos y ansiolíticos. Cada benzodiazepina tiene una afinidad diferente por el receptor GABAA con sus subunidades. Por ejemplo, las BZD con alta afinidad a nivel de la subunidad α1 se asocian con sedación, mientras que los que tienen una mayor afinidad por los receptores que contengan la subunidad α2 y/o α3 tienen una buena actividad anti-ansiedad.[12] Las BZD también se unen a la membrana de las células gliales.[13] A dosis hipnóticas, las BZD no tienen efectos sobre la respiración en individuos sanos. En pacientes con enfermedades pulmonares como las enfermedades obstructivas, a grandes dosis de BZD, como las usadas para las endoscopías, se nota una leve depresión de la ventilación alveolar produciendo acidosis respiratoria a expensas de una hipoxia y no una hipercapnia.[4] Más aún, las dosis leves de BZD a menudo empeoran trastornos respiratorios nocturnos.
Las benzodiazepinas son agonistas completos a nivel de su receptor celular en la producción de propiedades sedantes y ansiolíticos. Los compuestos que se unen a los receptores benzodiazepínicos y potencian la función del receptor GABA se denominan agonistas de los receptores benzodiazepínicos y, por ende, tienen propiedades sedativas e hipnóticas. Los compuestos que, en ausencia del agonista, no tienen acción aparente pero que inhiben competitivamente la unión del agonista a su receptor se denominan antagonistas del receptor benzodiazepínico. Los ligandos que disminuyen la función del GABA al unirse al receptor reciben el nombre de agonistas inversos del receptor benzodiazepínico.
Algunos compuestos tienen acciones intermedias entre un agonista completo y un antagonista completo y se denominan agonistas o antagonistas parciales. El interés en los agonistas parciales del receptor benzodiazepínico radica en evidencias de que con ellos no ocurre un efecto completo de tolerancia con el uso crónico, es decir, los agonistas parciales muestran propiedades ansiolíticos con una reducida cantidad de sedación y menores problemas con dependencia y trastornos de abstinencia.[14]
Las propiedades anticonvulsivos de las BZD puede que se deba en parte o enteramente a la unión con canales de sodio dependientes de voltaje, en vez de los receptores benzodiazepínicos. La continua generación de potenciales de acción a nivel de las neuronas parece verse limitado por el efecto de las BZD al lograr recobrar lentamente de la inactivación a los canales de sodio.[15]
Benzodiazepinas comunes
medicamento marcas registradas* semivida de eliminación (h)** [metabolito activo] Efectos centrales*** Dosis aproximada equivalente**** Alprazolam Xanax, Trankimazin, Zamoprax, Xanor, Tafil, Alprox, Adax 7-18 h ansiolítico antipanico 0.25 mg, 0.5 mg, 1 mg o 2 mg Bromazepam Lexotan, Lexomil, Lexotanil, Lexatin, Somalium, Bromam 10-20 h ansiolítico, relajante esqueletomuscular 5–6 mg Clordiazepóxido Librium, Tropium, Risolid, Klopoxid 5-30 h [36-200 h] ansiolítico, relajante esqueletomuscular 25 mg Cinolazepam Gerodorm 9 h sedante ? Clobazam Frisium 12–60 hours ansiolítico, anticonvulsivo 20 mg Clonazepam Klonopin, Klonapin, Rivotril 18-50 h ansiolítico, anticonvulsivo 0,5 mg Clorazepato Tranxene, Tranxilium [36-100 h] ansiolítico, anticonvulsivo 15 mg Diazepam Valium, Apzepam, Stesolid, Apozepam, Hexalid, Valaxona, Diazepan 20-100 h [36-200] ansiolítico 10 mg Estazolam ProSom 10-24 h hipnótico 1–2 mg Flunitrazepam Rohypnol, Fluscand, Flunipam, Ronal 18-26 h [36-200 h] hipnótico 1 mg Flurazepam Dalmane [40-250 h] hipnótico 15–30 mg Halazepam Paxipam, Alapryl [30-100 h] ansiolítico 20 mg Ketazolam Anxon, Sedotime 2 h ansiolítico 15–30 mg Loprazolam Dormonoct 6-12 h hipnótico 1–2 mg Lorazepam Ativan, Temesta, Orfidal, Lorabenz 10-20 h ansiolítico 1 mg Lormetazepam Noctamid, Pronoctan, Loramet 10-12 h hipnótico 1–2 mg Medazepam Nobrium 36-200 h ansiolítico 10 mg Midazolam Dormicum, Versed, Hypnovel 3 h (1,8-6 h) ansiolítico, hipnótico 2 mg Nitrazepam Mogadon, Apodorm, Pacisyn, Dumolid 15-38 h hipnótico 10 mg Nordazepam Madar, Stilny 50-120 h ansiolítico 10 mg Oxazepam Serax, Serenid, Serepax, Sobril, Oxascand, Alopam, Oxabenz, Oxapax 4-15 h ansiolítico 20 mg Prazepam Centrax [36-200 h] ansiolítico 10–20 mg Quazepam Doral, Quiedorm 25-100 h hipnótico 20 mg Temazepam Restoril, Normison, Euhypnos 8-22 h hipnótico 20 mg Tetrazepam Myolastan, Miolastan 3-26 h ansiolítico, Relajante esqueletomuscular ? Triazolam Halcion, Rilamir 2 h hipnótico 0,5 mg DMCM ? ? ansiogénico, convulsivo no usado terapéuticamente *No figuran todas las marcas registradas. Lista no taxativa.
***Aunque todas las benzodiazepinas actúan de manera similar, se comercializan como ansiolíticos, hipnóticos, anticonvulsivos, etcétera. [2]Usos terapéuticos
La familia de las benzodiazepinas incluye una gran cantidad de moléculas que comparten ciertas propiedades; terapéuticamente, se les ha asignado usos específicos, de acuerdo a las ventajas relativas que puedan mostrar unas respecto de otras. Por ejemplo, el clonazepam tiene un perfil muy eficaz como ansiolítico en el tratamiento de trastornos de pánico o ansiedad generalizada, además del uso tradicional como anticonvulsivo. El hecho de que sus propiedades hipnóticas, miorrelajantes y amnésicas sean relativamente más débiles que entre las otras benzodiazepinas, le confiere un perfil de efectos secundarios mejor tolerado cuando se utiliza como ansiolítico o anticonvulsivo. Por eso tiene esas indicaciones, mientras que, como miorrelajante, por ejemplo, suele optarse por el diazepam. Tanto el clonazepam como el diazepam son drogas con una semivida de eliminación prolongada (más de 24 horas).
La larga permanencia de las BZD en los tejidos puede representar un problema. El diazepam, por ejemplo, puede alcanzar semividas de eliminación superiores a las 100 horas. Incluso en caso de perfecto funcionamiento visceral, muchas BZD se transforman en DMD (dimetildiazepina), que posee una semivida de 70 horas. En particular, en caso de embarazo, aunque se interrumpa el uso, la concentración de la droga en plasma seguirá siendo elevada por varias semanas después de la concepción.
Para el tratamiento del insomnio a corto plazo suele recurrirse a BZD de acción corta y ultra-corta, que promuevan una rápida conciliación del sueño (efectos hipnóticos), pero tengan una semivida relativamente breve en el organismo, de modo que no produzcan somnolencia residual al día siguiente, como el triazolam o el midazolam. Actualmente, tiende a utilizarse en estos casos una nueva clase de drogas hipnóticas, relacionadas funcionalmente con las benzodiazepinas, que incluyen al zolpidem, la zopiclona y el zaleplón.
En anestesia se utiliza el Midazolam por vía endovenosa debido a su corta semivida para sedación en los procesos ligeramente dolorosos.
Anticonvulsivos
Las benzodiazepinas (BZD) son potentes anticonvulsivos y tienen propiedades que salvan la vida durante el manejo de un status epiléptico. Las BZD más frecuentemente usadas para controlar la epilepsis son el diazepam y lorazepam. Un metaanálisis de 11 ensayos clínicos concluyó que el lorazepan es superior que el diazepam en el tratamiento de epilepsias persistentes.[16] A pesar de ello, el diazepam tiene un tiempo de acción mucho más duradero que el lorazepam, quien a su vez tiene un efecto anticonvulsivo más prolongado. La razón de ello es que el diazepam es altamente liposoluble pero tiene una gran afinidad protéica, por lo que su fracción no unida a las proteínas tiene un gran volumen de distribución, lo que se traduce en una duración de acción de solo 20-30 minutos en el status epiléptico. Por su parte, lorazepam tiene un volumen de distribución mucho menor lo que resulta en una acción más prolongada en el tratamiento de este mal. Lorazepam, en esos términos, tiene una acción superior al del diazepam, al menos en los estadios iniciales del tratamiento del status epiléptico.[17] Otros BZD anticonvulsivos incluyen el clobazam, clonazepam, clorazepate y el midazolam.
Ansiolíticos
Las benzodiazepinas poseen propiedades anti-ansiedad y pueden ser usados para el manejo temporal de la ansiedad severa. Las BZD, por lo general, se administran por vía oral, aunque se pueden administrar por vía intravenosa durante un ataque de pánico. Un panel internacional de expertos en la farmacoterapia de la ansiedad y la depresión definieron al uso de las benzodiazepinas, especialmente en combinación con antidepresivos, como las prinicipales drogas en la terapia de los trastornos de la ansiedad.[18] [19] [20] [21]
A pesar del incrementado enfoque en el uso de antidepresivos y otros agentes en el tratamiento de la ansiedad, las benzodiazepinas permanecen como los principales ansiolíticos en farmacoterapia debido a su eficacia, inicio rápido de acciones terapéuticas y el perfil más favorables de efectos colaterales.[22] Los patrones en el tratamiento de los medicamentos psicotrópicos se han mantenido estables por más de una década, siendo las benzodiazepinas las más usadas en el trastorno del pánico.[23] Algunos BZD usados como ansiolíticos son el alprazolam, bromazepam, chlordiazepoxide, clonazepam, clorazepate, diazepam, lorazepam, medazepam, nordazepam, oxazepam y el prazepam.
Insomnio
Las benzodiazepinas se usan como hipnóticos por sus fuertes efectos sedativos y algunos se prescriben a menudo para el manejo del insomnio. Las BZD de larga duración, tal como el nitrazepam, tienen efectos colaterales que pueden persistir durante todo el día, mientras que las BZD de duración intermedia, como el temazepam, tienen menos efectos duraderos manifiestos al día siguiente de su administración. Las funciones hipnóticas de las BZD deberían ser reservadas por cursos de corta duración para tratar el insomnio, puesto que pueden producir dependencia y tolerancia si se toman regularmente por más de unas pocas semanas. Otros hipnóticos BZD usados para el insomnio incluyen el brotizolam, estazolam, flunitrazepam, flurazepam, loprazolam, lormetazepam, midazolam, nimetazepam, phenazepam y triazolam.
Usos previo a cirugía
Se pueden aprovechar los efectos de las BZD antes de los procedimientos quirúrgicos, especialmente en quienes se presenten con ansiedad. Por lo general, se administran un par de horas antes de la cirugía, produciendo alivio de la ansiedad y también produciendo amnesia ayudando a olvidar la incomodidad previa a la operación. El lorazepam puede ser usado también en personas antes de procedimientos odontológicos.
Usos en Cuidados Intensivos
Las BZD pueden resultar muy útiles en pacientes en la Unidad de Cuidados Intensivos que estén recibiendo ventilación mecánica o aquellos con dolor o muy tensos. Se debe usar prescaución en estos casos debido a la posibilidad de depresión respiratoria en algunos pacientes que reciben BZD.
Dependencia alcohólica
Se ha demostrado que las benzodiazepinas son seguras y efectivas para el tratamiento de los síntomas del síndrome de abstinencia alcohólica.[24] Se emplea una u otra benzodiazepina según su farmacocinética. Las BZD más frecuentemente usadas para el manejo de la detoxificación alcohólica son el diazepam y el clordiazepóxido, dos agentes de acción duradera y el lorazepam y oxazepam, de acción intermedia. El diazepam y clordiazepóxido hace que la detoxificación sea más tolerable y se espera que los síntomas de abstinencia no aparezcan. Los agentes de acción intermedia tienen excelentes resultados. En el alcoholismo no complicado la primera línea de tratamiento es el clordiazepóxido,[25] mientras que el oxazepam es el más frecuentemente usado para casos de síntomas de abstinencia más severos y en pacientes que metabolizan los medicamentos con más dificultad, como los pacientes ancianos y quienes tengan cirrosis hepática. El lorazepam es el único BZD con absorción intramuscular conocida en casos que se requiera su uso intramuscular y es el más efectivo en prevenir y controlar las epilepsias. El fenazepam también se usa en estos casos con excelentes resultados.
Trastornos musculares
Las benzodiazepinas tienen propiedades relajantes sobre los músculos por lo que son útiles en el control de espasmos musculares como en el caso del tetano y otros trastornos espásticos como el síndrome de las piernas inquietas.
Manía aguda
Los episodios maníacos son estados anímicos anómales, constituyendo una de las fases del trastorno bipolar. Las BZD pueden ser útiles en el manejo a corto plazo de la manía aguda hasta que logren tener efecto el litio o neurolépticos. Las BZD producen rápida tranquilización y sedación del individuo maniaco por lo que son una herramienta importante para estos pacientes. Tanto el clonazepam y el lorazepam son usados para estos tratamientos con algunas evidencias de que el clonazepam es superior en sus efectos anti-maníacos.[26] [27]
Usos veterinarios
Al igual que en humanos, las BZD se usan en una variedad de situaciones en la prácitca veterinaria para el tratamiento de diversos trastornos animales. El midazolam y diazepam se usan por sus propiedades anestésicos en veterinaria en combinación con otros anestésicos generales como la ketamina.[28] [29] Ambos BZD pueden ser usados como un sedante ansiolítico para calmar la ansiedad y la agitación de un animal en el ambiente veterinario, incluyendo el transporte del animal.[30] [31] El diazepam ha demostrado tener propiedades tranquilizantes en varios animales con efectos miorelajantes, reducción de estrés e inhibición de la agresión.[32]
Las benzodiazepinas se usan también para el control de trastornos musculares en algunos animales. El diazepam se ha prescrito por veterinarios para el tratamiento y control de animales con tremores. Los corticosteroides y/o el diazepam son ambos efectivos en estos casos de temblores en pacientes veterinarios.[33] [34] El diazepam también se ha usado en el control de espasmos musculares resultantes del tétano en gatos.[35] Las BZD, incluyendo el diazepam, se usa en el tratamiento de varias formas de epilepsia en perros[36] por motivo de sus propiedades anticonvulsionantes, especialmente en aliviar los síntomas en trastornos epilépticos en animales. Sin embargo, con el uso prolongado, las BZD tienden a perder sus efectos anticonvulsionantes.
Algunos agonistas parciales del receptor benzodiazepínico han mostrado ser prometedores, no solo por su eficacia, sino por tener síntomas muy leves de abstinencia tan pronto se omite su uso, lo que podría hacerlos superiores a las BZD en el tratamiento a largo plazo de la epilepsia en animales.[37] El fenobarbital es la droga de elección y el bromuro de potasio en segundo lugar para el tratamiento de la epilepsia en perros y el diazepam se recomienda para el tratamiento no hospitalario de episodios convulsivos periódicos.[38] EL lorazepam se ha usado como pre-medicamento antes de la anestesia general para producir relajación muscular adecuado previo a cirugías veterinarias.[39]
El midazolam puede también ser usado junto con otros medicamentos para la sedación y captura de animales salvajes.[40]
Usos no terapéuticos
Las benzodiazepinas se usan y abusan recreacionalmente en la activación de las vías de gratificación dopaminérigcas del sistema nervioso central.[41] Quienes abusan de las BZD desarrollan un alto grado de tolerancia, así como subidas en escaladas de las dosis a niveles muy elevadas. El uso de larga data de las BZD tiene el potencial de crear dependencia física y psicológica y añade un riesgo de serios síntomas de abstinencia. La tolerancia y la dependencia de las BZD se crea con rapidez entre los usuarios de estos medicamentos, demostrando síntomas de abstinencia de las BZD en tan solo 3 semanas de uso contínuo. En particular el temazepam, usado ocasionalmente por vía intravenosa, puede llevar a complicaciones como abscesos, celulitis, tromboflebitis, trombosis venosa profunda, hepatitis B y C, VIH o SIDA, sobredosis y gangrena.
Las benzodiazepinas se usan también ampliamente entre usuarios de las anfetaminas y aquellos que abusan de esta combinación tienen niveles más elevados de trastornos mentales, deterioro social y salud generalmente pobre. Quienes se inyectan BZD tienen una probabilidad 4 veces mayor de compartir sus jeringas que quienes se inyectan drogas no-benzodiazepínicas. Se ha concluido en varios estudios que las BZD causan mayor riesgo de disfunción psico-social entre sus usuarios.[42] Aquellos que usan estimulantes y drogas depresivas reportan con mayor frecuencia reacciones a los estimulantes y de haber sido tratados por problemas relacionados con los estimulantes que los depresivos.[43]
Una vez que se haya establecido una dependencia medicamentosa, el clínico tiende a establecer el consumo diario promedio de BZD por el usuario y convertir al paciente a una dosis equivalente de diazepam antes de comenzar el programa gradual de reducción, comenzando con reducciones de aproximadamente 2 mg. No se recomienda añadir otras drogas como antidepresivos como el buspirona, bloqueantes de los receptores beta y carbamazepina, a menos que haya una indicación específica para su uso.[44]
Clasificación de las benzodiacepinas según su vida media. LARGA: 40-200 h.
Clobazam. Cloracepato dipotásico. Clordiacepóxido. Diacepam. Fluracepam. Medacepam. Pinacepam. Clotiacepam. Pracepam.
INTERMEDIA: 20-40 h.
Bromacepan. Flunitracepain. Nitracepam.
CORTA: 5-20 h.
A Iprazolain. Lorinetacepam. Loracepam. Oxacepam. Tepacepam.
ULTRACORTA: 1-1 5 h.
B rotizolam. N-fidazolain.
Criminalística
En una encuesta a personas detenidas por la policía de Australia, se notó que aquellos que usaban benzodiazepinas de manera legal o ilegal, tenían una probabilidad mayor de vivir en las calles, de haber usado heroína o metanfetaminas en los 30 días previos a su arresto y una probabilidad menor de haber estado empleados.
Quienes toman benzodiazepinas también tienen una probabilidad mayor de recibir ingresos económicos ilegales y de haber sido arrestados o encarcelados en el término de un año. Aunque se reportan casos de abuso solo de benzodiazepinas, lo más frecuente es el uso de varias drogas de diferentes clases. Las mujeres que toman benzodiazepinas reportan un mayor uso que los hombres de heroína, mientras que los hombres que toman BZD reportan con mayor frecuencia el uso concomitante de anfetamina. Quienes toman benzodiazepinas tienden a reclamar beneficios gubernamentales más que aquellos que no toman el medicamento. Por estas y otras evidencias se ha establecido una asociación entre el uso de BZD y el crimen.
Quienes reportan ingerir benzodiazepinas tienden a ser mas homosexuales y a encontrarse con más frecuencia en crímenes en contra de la propiedad privada que quienes ingieren otras drogas. De los detenidos que reportan el uso de benzodiazepinas, uno de cada cinco se inyectan el medicamento, mayormente de temazepam ilegal, aunque algunos reportan la inyección de temazepam recetado y, con mucha menos frecuencia, otras benzodiazepinas. El interés en la forma inyectada se fundamenta en el aumento de riesgos asociados a esta práctica. Los principales problemas se relacionan con dependencia, el potencial de una sobredosis en combinación con opio y problemas de salud relacionados con el uso de inyectadoras. La benzodiazepina más frecuentemente abusada y de mayores consecuencias es de manera sobrepujante el temazepam.[45] En algunas jurisdicciones de los Estados Unidos reportan que el abuso de benzodiazepinas sobrepasa el de opio.[46]
Las benzodiazepinas también han sido usadas por asesinos en serie, y por quienes presentan el trastorno llamado síndrome de Munchausen por poder.[47] [48] [49] Las BZD se han usado para facilitar un robo y violaciones,[50] [51] en cuyo caso con frecuencia se mezcla con comida o una bebida ingerida por la víctima.[52] El flunitrazepam, temazepam, y el midazolam son las más comunmente usadas para facilitar violaciones.[53] El alprazolam ha sido abusado con el propósito de ejecutar actos de incesto y la corrupción sexual de niñas adolescentes.[54] Sin embargo, el licor sigue siendo la droga que más comunmente involucrada en casos de violaciones asociadas con drogas.[55] Aunque las benzodiazepinas y el etanol son las drogas más frecuentes en abusos sexuales, el ácido gama-hidroxibutírico es otra droga potencialmente usada en violaciones por droga la cual ha recibido atención de los medios de comunicación.[56]
Algunas benzodiazepinas, por encima del resto, se asocian a crímenes en especial si ingeridas en combinación con licor. La potente benzodiazepina flunitrazepam, que tiene efectos amnésicos fuertes, puede causar que quienes abusen de su uso se vuelvan «sangre fría» o despiadados y que se llenen de sentimientos de invencibilidad. Ello a conllevado a actos de extrema violencia en contra de otros, con frecuencia dejando al atacante sin memoria de lo ocurrido durante su estado inducido por la droga. Se ha propuesto que los actos criminales y violentos producidos bajo los efectos de las benzodiazepinas pueden estar relacionados a niveles bajos de serotonina por medio de efectos GABAérgicos.[57] Se ha implicado al flunitrazepam en casos de asesinos en serie que ejercen actos de tremenda violencia quienes presentan luego amnesia anterógrada.[58] Un estudio de psiquiatría forénsica demostró que quienes abusaban de flunitrazepam para el momento de sus crímenes mostraron violencia extrema, carecían la capacidad de pensar con claridad y experimentaron un pérdida de empatía por sus víctimas. Se encontrón en el estudio que el abuso del licor y otras drogas en combinación con el flunitrazepam empeoraba la situación. Su comportamiento bajo la influencia de flunitrazepam se oponía al estado psicológico normal del individuo.[59]
Efectos adversos
Los efectos secundarios más frecuentes que pueden aparecer con el uso o administración de benzodiazepinas incluyen:[60]
- Somnolencia
- Vértigo
- Malestar estomacal
- Visión borrosa y otros cambios en la visión
- Dolor de cabeza
- Confusión
- Depresión
- Trastornos de la coordinación
- Trastornos del ritmo cardíaco
- Temblor
- Debilidad
- Amnesia Anterógrada
- Efecto resaca (tambaleos)
- Sueños inusuales o pesadillas
- Dolor de pecho
- Ictericia
- Reacciones paradójicas[61]
- Tolerancia Cruzada (Alcohol)
Reacciones paradójicas
En algunos pacientes, las benzodiazepinas pueden causar excitación paradójica, incluso con aumento de la irritabilidad y tendencia a la hostilidad. Estas reacciones ocurren de manera secundaria a la desinhibición de tendencias conductuales usualmente limitadas por restricciones sociales, como suele ocurrir también con el uso del alcohol. Este tipo de reacción es más frecuente en niños, pero también ocurre en ancianos y pacientes con trastornos del desarrollo.
Se han percibido cambios en la conducta como resultado de la administración de BZD, incluyendo manía, esquizofrenia, enojo, impulsividad e hipomanía.[62] Aquellos individuos con trastorno límite de la personalidad parecen tener un riesgo mayor de tener trastornos psiquiátricos y de conducta severos al tomar benzodiazepinas. La agresión y arranques violentos pueden ocurrir también con el consumo de BZD, en particular si se combinan con el licor. Aquellos que abusan de estas drogas y los pacientes con terapias de altas dosis pueden tener un mayor riesgo de reacciones paradójicas a las BZD.[63] Las reacciones paradójicas pueden ocurrir en cualquier individuo al inicio del tratamiento, de modo que se acostumbra un monitoreo basado en la probabilidad de la aparición de ansiedad o pensamientos suicidas.[61] La reacción paradójica puede ser más leve, haciendo que la persona se torna habladora y emocionalmente abierta en sus relatos hablados.[64]
Al usar a las benzodiazepinas como terapia adyuvante de la epilepsia, por lo general se requiere un ajuste de la dosificación del agente primario. La administración concomitante de BZD con otros anticonvulsivos puede precipitar un incremento en ciertas actividades epilépticas, específicamente las convulsiones tónico-clónicas.
En una carta a la British Medical Journal, se informó de que una alta proporción de padres referidos por amenazas o acciones de abuso y maltrato infantil habían estado consumiendo drogas, a menudo combinaciones de benzodiazepinas con antidepresivos tricíclicos. Varias madres describieron que en vez de sentirse con menos ansiedad o depresión, se volvieron hostiles y abiertamente agresivas en contra de sus niños y otros familiares durante el uso de tranquilizantes. El autor de la carta advirtió que ciertos ataques o estrés ambiental o sociales, tales como la dificultad de lidiar con el llanto de un bebé, combinado con el efecto de los tranquilizantes, podía precipitar la aparición de eventos de abuso infantil.[65]
Estas reacciones paradójicas de furia por el uso de tranquilizantes benzodiazepínicos puede deberse al deterioro parcial de la conciencia, lo que genera estos comportamientos automáticos, amnesia de fijación y agresividad por la desinhibición con un posible papel jugado por ciertos mecanismo serotonérgicos.[66]
No se conocen aún los mecanismos fisiopatológicos bajo estas reacciones, sin embargo se sabe que los individuos jóvenes y los de edad avanzada están a mayor riesgo, así como personas con hábitos alcohólicos y con trastornos psiquiátricos y de personalidad. Se ha reportado incluso una variabilidad genética en los receptores benzodiazepínicos GABA que puede contribuir a las respuestas farmacodinámicas inestables.[64]
Sobredosis
La sobredosis de benzodiazepinas, en particular cuando se combinan con licor u opio, puede llevar a un estado de coma.[67] El antídoto para todas las benzodiazepinas es el flumazenilo, un antagonista de las benzodiazepinas, el cual, ocasionalmente, se usa de modo empírico en pacientes que se presentan a una sala de emergencia por pérdida de la consciencia inexplicada. Siempre se prefiere el manejo de medidas de soporte antes de instalar un tratamiento antagonista de benzodiazepinas para proteger al paciente tanto de los efectos de la abstinencia como de posibles complicaciones por la uso simultáneo de compuestos farmacéuticos no relacionados químicamente. Para ello se debe hacer, con el adecuado escrutinio, una determinación de una posible sobredosis deliberada, tomando previsiones para prevenir injurias adicionales por parte del individuo.[68] [69]
El flumazenil debe ser administrado por personal médico entrenado para ello, pues el uso adecuado en situaciones de sobredosis puede reducir la probabilidad de que el paciente sea admitido a una unidad de cuidados intensivos. Sin embargo, se debe tomar precauciones en el uso del flumazenil, tomando en cuenta que el individuo puede tener una sobredosis mixta de varias sustancias, cuyos antídotos pueden tener su propio listado de interacciones medicamentosas adversas.
Los pacientes en quienes se sospecha una sobredosis por benzodiazepinas y que muestran deficiencia en su nivel de consciencia y depresión respiratoria y que lo más probable es que requieran una intubación endotraqueal junto con una posible admisión a cuidados intensivos, deben ser quienes se consideren candidatos para el flumazenil para evitar la intubación y la ventilación artificial. La decisión de administrar flumazenil a un paciente sospechoso de una sobredosis de BZD debe ser hecha seguida de una evaluación clínica comprehensiva, incluyendo un examen físico y evaluaciones bioquímicas del estado respiratoria del paciente y su capacidad de proteger, sin auxilio artificial, sus propias vías aéreas.
El flumazenil no debe ser usado en pacientes en quienes se sospeche o se conozca uso de drogas proconvulsionantes como los depresivos tricíclicos y en pacientes con antecedentes de epilepsia. El flumazenil tampoco debe ser usado en pacientes con dependencia física a las benzodiazepinas, por razón de que el flumazenil provocará, por lo general, un síndorme de abstinencia agudo al reemplazar el ligando del receptor benzodiazepínico, potencialmente produciendo el inicio de convulsiones severas. El flumazenil debe ser administrado de manera lenta y cuidadosa para evitar reacciones adversas asociadas a su uso. Se debe administrar la dosis eficáz mínima de este medicamento para evitar sus efectos psicológicos indeseables y para prevenir la aparición de efectos secundarios potencialmente graves. Algunos pacientes pueden despertar de manera agitada después de la administración de flumazenil y puede que intenten retirarse del servicio de salud donde se les está administrando el tratamiento. El uso de flumazenil debe ser restringido a centros asistenciales dotados con equipos de resucitación completa y accesidbles de manera inmediata.[70]
La sobredosis de benzodiazepinas puede ser un evento intencional, accidental o iatrogénica. El tratamiento inicial, así como su diagnóstico correcto, pueden ocurrir simultáneamente con la administración de un bolo inyectado de flumazenil en el rango de 0,1 a 0,3 mg. Estas dosis son generalmente bien toleradas y efectivas para diagnosticar y tratar la sobredosis por benzodiazepinas. Muchas BZD son de acción más prolongada que flumazenil, por lo que existe un riesgo importante de recaída con la aparición de coma y depresión respiratoria a medida que seden los efectos del flumazenil. Dependiendo de la condición clínica, puede que sea necesaria la administración de dosis adicionales de clumazenil o una infusión de 0,3-0,5 mg por cada hora. En recién nacidos y niños pequeños, el flumazenil intravenoso de 10-20 microgramos tres veces al día (u otra dosificación si se es requerida) tiende a ser una dosis efectiva para las sobredosis con BZD. Para las terapias de larga duración, puede usarse la vía rectal puede ser una medida alternativa.
El flumazenil puede precipitar la aparición de convulsiones en pacientes con sobredosis mixta de carbamazepina y antidepresivos tricíclico, aunque estos y otras complicaciones pueden ser evitadas si se administran dosis titradas de flumazenil. Por ello, el flumazenil es un medicamento relativamente seguro y efectivo en el tratamiento de sobredosis con BZD.[71]
Algunas investigaciones sugieren que el temazepam puede estar asociado a una tasa de mortalidad mayor que otras benzodiazepinas. Temazepam produce mayor sedación que otras BZD en situaciones de sobredosis, por lo que se piensa que el temazepan, en situaciones de sobredosis, tenga una mayor toxicidad que otras BZD.[72]
Si no se cuenta con el flumazenil, la medicación alternativa que puede utilizarse es la aminofilina.
Referencias
- ↑ McKernan RM; Rosahl TW, Reynolds DS, Sur C, Wafford KA, Atack JR, Farrar S, Myers J, Cook G, Ferris P, Garrett L, Bristow L, Marshall G, Macaulay A, Brown N, Howell O, Moore KW, Carling RW, Street LJ, Castro JL, Ragan CI, Dawson GR, Whiting PJ. (Jun de 2000). «Sedative but not anxiolytic properties of benzodiazepines are mediated by the GABA(A) receptor alpha1 subtype.» Nature neuroscience.. Vol. 3. n.º 6. pp. 587-92. DOI 10.1038/75761. PMID 10816315.
- ↑ Bulach R, Myles PS, Russnak M (2004). «Double-blind randomized controlled trial to determine extent of amnesia with midazolam given immediately before general anaesthesia.» Br J Anaesth. Vol. 94. n.º 3. pp. 300-305. DOI 10.1093/bja/aei040. PMID 15567810.
- ↑ Leikin JB, Krantz AJ, Zell-Kanter M, Barkin RL, Hryhorczuk DO (1989). «Clinical features and management of intoxication due to hallucinogenic drugs» Med Toxicol Adverse Drug Exp. Vol. 4. n.º 5. pp. 324-50. PMID 2682130.
- ↑ a b c d Goodman and Gilman´s (1996). «17», the farmacological basis of therapeutics., 9 edición, New York: Pergamon Press. ISBN 0-07-026266-7.
- ↑ Cooper, Jack R; Floyd E. Bloom, Robert H. Roth (15). The Complete Story of the Benzodiazepines, seventh edición (en Eng), USA: Oxford University Press. ISBN 0195103998. Consultado el 07.
- ↑ Sternbach LH (1972). «The discovery of librium» Agents Actions. Vol. 2. n.º 4. pp. 193-6. PMID 4557348.
- ↑ Help For Mental Ills (Reports on Tests of Synthetic Drug Say The Results are Positive), The New York Times, {{28 de febrero de 1960, página E9.
- ↑ «Benzodiazepines: a summary of pharmacokinetic properties.» British journal of clinical pharmacology.. PMID 6133528.
- ↑ PACHECO QUESADA, Gerardo Manuel y REY DE CASTRO MUJICA, Jorge. Insomnio en pacientes adultos ambulatorios de medicina interna del Hospital Nacional Arzobispo Loayza. Rev Med Hered. [online]. abr. 2003, vol.14, no.2 [citado 02 junio de 2008], p.63-68. Disponible en la World Wide Web: [1]. ISSN 1018-130X.
- ↑ «Benzodiazepine use in a small community hospital. Appropriate prescribing or not?» South African medical revista= Suid-Afrikaanse tydskrif vir geneeskunde.. PMID 2251629.
- ↑ Pym LJ, Cook SM, Rosahl T, McKernan RM, Atack JR (2005). «Selective labelling of diazepam-insensitive GABAA receptors in vivo using [3H]Ro 15-4513» Br. J. Pharmacol.. Vol. 146. n.º 6. pp. 817-25. DOI 10.1038/sj.bjp.0706392. PMID 16184188.
- ↑ Hevers W, Lüddens H (1998). «The diversity of GABAA receptors. Pharmacological and electrophysiological properties of GABAA channel subtypes» Mol. Neurobiol.. Vol. 18. n.º 1. pp. 35-86. PMID 9824848.
- ↑ Tardy M; Costa MF, Rolland B, Fages C, Gonnard P (Apr de 1981). «Benzodiazepine receptors on primary cultures of mouse astrocytes» J Neurochem. Vol. 36. n.º 4. pp. 1587-9. PMID 6267195.
- ↑ Atack JR (2003). «Anxioselective compounds acting at the GABA(A) receptor benzodiazepine binding site» Current drug targets. CNS and neurological disorders. Vol. 2. n.º 4. pp. 213-32. PMID 12871032.
- ↑ McLean MJ; Macdonald RL. (Feb de 1988). «Benzodiazepines, but not beta carbolines, limit high-frequency repetitive firing of action potentials of spinal cord neurons in cell culture.» J Pharmacol Exp Ther.. Vol. 244. n.º 2. pp. 789-95. PMID 2450203.
- ↑ Prasad K; Krishnan PR, Al-Roomi K, Sequeira R. (Jun de 2007). «Anticonvulsant therapy for status epilepticus.» British journal of clinical pharmacology.. Vol. 63. n.º 6. pp. 640-7. DOI 10.1002/14651858.CD003723.pub2. PMID 17439538.
- ↑ Treiman DM. (1989). «Pharmacokinetics and clinical use of benzodiazepines in the management of status epilepticus.» Epilepsia.. Vol. 30. n.º 2. pp. 4-10. PMID 2670537.
- ↑ Uhlenhuth EH, Balter MB, Ban TA, Yang K (1999). "International study of expert judgment on therapeutic use of benzodiazepines and other psychotherapeutic medications: VI. Trends in recommendations for the pharmacotherapy of anxiety disorders, 1992-1997". Depress Anxiety 9 (3): 107–16. PMID 10356648.
- ↑ Uhlenhuth EH, Balter MB, Ban TA, Yang K (1995). «International study of expert judgement on therapeutic use of benzodiazepines and other psychotherapeutic medications: II. Pharmacotherapy of anxiety disorders» J Affect Disord. Vol. 35. n.º 4. pp. 153–62. PMID 8749980.
- ↑ Uhlenhuth EH, Balter MB, Ban TA, Yang K (1999). «Trends in recommendations for the pharmacotherapy of anxiety disorders by an international expert panel, 1992-1997» Eur Neuropsychopharmacol. Vol. 9 Suppl 6. pp. S393–8. PMID 10622685.
- ↑ Uhlenhuth EH, Balter MB, Ban TA, Yang K (1999). «International study of expert judgment on therapeutic use of benzodiazepines and other psychotherapeutic medications: IV. Therapeutic dose dependence and abuse liability of benzodiazepines in the long-term treatment of anxiety disorders» J Clin Psychopharmacol. Vol. 19. n.º 6 Suppl 2. pp. 23S–29S. PMID 10587281.
- ↑ Stevens JC, Pollack MH (2005). «Benzodiazepines in clinical practice: consideration of their long-term use and alternative agents» J Clin Psychiatry. Vol. 66 Suppl 2. pp. 21–7. PMID 15762816.
- ↑ Bruce SE, Vasile RG, Goisman RM, et al (2003). «Are benzodiazepines still the medication of choice for patients with panic disorder with or without agoraphobia?» Am J Psychiatry. Vol. 160. n.º 8. pp. 1432–8. PMID 12900305.
- ↑ Wilson A, Vulcano B. A double-blind, placebo-controlled trial of magnesium sulfate in the ethanol withdrawal syndrome. Alcohol Clin Exp Resp 1984;8:542-5.
- ↑ Raistrick, D, Heather N & Godfrey C (2006) "Review of the Effectiveness of Treatment for Alcohol Problems", National Treatment Agency for Substance Misuse, Londres
- ↑ Bottaï T; Hüe B, Hillaire-Buys D, Barbe A, Alric R, Pouget R, Petit P. (Dec de 1995). «Clonazepam in acute mania: time-blind evaluation of clinical response and concentrations in plasma.» Journal of affective disorders.. Vol. 36. n.º 1-2. pp. 21-7. PMID 8988261.
- ↑ Curtin F; Schulz P. (Mar de 2004). «Clonazepam and lorazepam in acute mania: a Bayesian meta-analysis.» Journal of affective disorders.. Vol. 78. n.º 3. pp. 201-8. PMID 15013244.
- ↑ Yamashita K; Wijayathilaka TP, Kushiro T, Umar MA, Taguchi K, Muir WW. (Jan de 2007). «Anesthetic and cardiopulmonary effects of total intravenous anesthesia using a midazolam, ketamine and medetomidine drug combination in horses.» The Journal of veterinary medical science / the Japanese Society of Veterinary Science.. Vol. 69. n.º 1. pp. 7-13. PMID 17283393.
- ↑ Woolfson MW; Foran JA, Freedman HM, Moore PA, Shulman LB, Schnitman PA. (Oct de 1980). «Immobilization of baboons (Papio anubis) using ketamine and diazepam.» Laboratory animal science.. Vol. 30. n.º 5. pp. 902-4. PMID 7431875.
- ↑ Pulley AC; Roberts JA, Lerche NW. (Dec de 2004). «Four preanesthetic oral sedation protocols for rhesus macaques (Macaca mulatta).» Journal of zoo and wildlife medicine : official publication of the American Association of Zoo Veterinarians.. Vol. 35. n.º 4. pp. 497-502. PMID 15732590.
- ↑ Sanhouri AA; Jones RS, Dobson H. (Jul-Aug de 1991). «Preliminary results on the effects of diazepam on physiological responses to transport in male goats.» The British veterinary journal.. Vol. 147. n.º 4. pp. 388-9. PMID 1913136.
- ↑ Dilov P; Dimitrov S, Nikolov A, Chaleva E, Panchev I. (1984). «[Pharmacological and clinico-pharmacological studies of diazepam powder in suspensions]» Veterinarno-meditsinski nauki.. Vol. 21. n.º 3. pp. 96-103. DOI 10.1093/bja/aei040. PMID 6740928.
- ↑ Yamaya Y; Iwakami E, Goto M, Koie H, Watari T, Tanaka S, Takeuchi A, Tokuriki M. (Sep de 2004). «A case of shaker dog disease in a miniature dachshund.» The Journal of veterinary medical science / the Japanese Society of Veterinary Science.. Vol. 66. n.º 9. pp. 1159-60. PMID 15472486.
- ↑ Wagner SO; Podell M, Fenner WR. (15). «Generalized tremors in dogs: 24 cases (1984-1995).» Journal of the American Veterinary Medical Association.. Vol. 211. n.º 6. pp. 731-5. PMID 9301744.
- ↑ Polizopoulou ZS; Kazakos G, Georgiadis G, Soubasis N, Koutinas Ch, Koutinas AF. (Dec de 2002). «Presumed localized tetanus in two cats.» Journal of feline medicine and surgery.. Vol. 4. n.º 4. pp. 209-12. PMID 12468315.
- ↑ Bateman SW; Parent JM. (15). «Clinical findings, treatment, and outcome of dogs with status epilepticus or cluster seizures: 156 cases (1990-1995).» Journal of the American Veterinary Medical Association.. Vol. 215. n.º 10. pp. 1463-8. PMID 10579043.
- ↑ Löscher W; Potschka H, Rieck S, Tipold A, Rundfeldt C. (Oct de 2004). «Anticonvulsant efficacy of the low-affinity partial benzodiazepine receptor agonist ELB 138 in a dog seizure model and in epileptic dogs with spontaneously recurrent seizures.» Epilepsia.. Vol. 45. n.º 10. pp. 1228-39. DOI 10.1111/j.0013-9580.2004.21204.x. PMID 15461677.
- ↑ Podell M. (Jul de 1996). «Seizures in dogs.» The Veterinary clinics of North America. Small animal practice.. Vol. 26. n.º 4. pp. 779-809. PMID 8813750.
- ↑ Singh K; Sobti VK, Bansal PS, Rathore SS. (Dec de 1989). «Studies on lorazepam as a premedicant for thiopental anaesthesia in the dog.» Zentralblatt für Veterinärmedizin. Reihe A.. Vol. 36. n.º 10. pp. 750-4. PMID 2515684.
- ↑ Nel PJ; Taylor A, Meltzer DG, Haupt MA. (Mar de 2000). «Capture and immobilisation of aardvark (Orycteropus afer) using different drug combinations.» Journal of the South African Veterinary Association.. Vol. 71. n.º 1. pp. 58-63. PMID 10949520.
- ↑ Söderpalm B; Svensson L, Hulthe P, Johannessen K, Engel JA. (1991). «Evidence for a role for dopamine in the diazepam locomotor stimulating effect.» Psychopharmacology.. Vol. 104. n.º 1. pp. 97-102. PMID 1679244.
- ↑ Darke S; Ross J, Cohen J. (1994). «The use of benzodiazepines among regular amphetamine users.» Addiction (Abingdon, England).. Vol. 89. n.º 12. pp. 1683-90. PMID 7866252.
- ↑ Williamson S; Gossop M, Powis B, Griffiths P, Fountain J, Strang J. (14). «Adverse effects of stimulant drugs in a community sample of drug users.» Drug and alcohol dependence.. Vol. 44. n.º 2-3. pp. 87-94. PMID 9088780.
- ↑ Gerada C; Ashworth M (1997). «ABC of mental health. Addiction and dependence--I: Illicit drugs» BMJ. Vol. 315. n.º 7103. pp. 297-300. PMID 9274553.
- ↑ «Benzodiazepine use and harms among police detainees in Australia». Australian Institute of Criminology (May 2007).
- ↑ Yacoubian GS. (Jan de 2003). «Correlates of benzodiazepine use among a sample of arrestees surveyed through the Arrestee Drug Abuse Monitoring (ADAM) Program.» Vol. 38. n.º 1. pp. 127-39. Substance use & misuse.. PMID 12602810.
- ↑ Missliwetz J (Jul-Aug de 1981). «[Serial homicide in the Vienna-Lainz hospital]» Vol. 194. n.º 1-2. pp. 1-7. Archiv für Kriminologie.. PMID 7979864.
- ↑ Valentine JL; Schexnayder S, Jones JG, Sturner WQ. (Sep de 1997). «Clinical and toxicological findings in two young siblings and autopsy findings in one sibling with multiple hospital admissions resulting in death. Evidence suggesting Munchausen syndrome by proxy.» Vol. 18. n.º 3. pp. 276-81. The American journal of forensic medicine and pathology : official publication of the National Association of Medical Examiners.. PMID 9290875.
- ↑ Saito T; Takeichi S, Nakajima Y, Yukawa N, Osawa M. (Nov-Dec de 1997). «A case of homicidal poisoning involving several drugs.» Vol. 194. n.º 1-2. pp. 1-7. Journal of analytical toxicology.. PMID 9399131.
- ↑ Boussairi A; Dupeyron JP, Hernandez B, Delaitre D, Beugnet L, Espinoza P, Diamant-Berger O. (1996). «Urine benzodiazepines screening of involuntarily drugged and robbed or raped patients.» Vol. 34. n.º 6. pp. 721-4. Journal of toxicology. Clinical toxicology.. PMID 8941203.
- ↑ Tang CP; Pang AH, Ungvari GS. (Jul de 1996). «Shoplifting and robbery in a fugue state.» Vol. 36. n.º 3. pp. 265-8. Medicine, science, and the law.. PMID 8918097.
- ↑ Ohshima T. (Jan de 2006). «A case of drug-facilitated sexual assault by the use of flunitrazepam.» Vol. 13. n.º 1. pp. 44-5. Journal of clinical forensic medicine.. PMID 16087387.
- ↑ Negrusz A; Gaensslen RE. (Aug de 2003). «Analytical developments in toxicological investigation of drug-facilitated sexual assault.» Analytical and bioanalytical chemistry.. Vol. 376. n.º 8. pp. 1192-7. DOI 10.1007/s00216-003-1896-z. PMID 12682705.
- ↑ Kintz P; Villain M, Chèze M, Pépin G. (29). «Identification of alprazolam in hair in two cases of drug-facilitated incidents.» Vol. 153. n.º 2-3. pp. 222-6. Forensic science international.. PMID 16139113.
- ↑ Weir E. (10). «Drug-facilitated date rape.» Vol. 165. n.º 1. pp. 80. CMAJ : Canadian Medical Association revista= journal de l'Association medicale canadienne.. PMID 11468961.
- ↑ Saint-Martin P; Furet Y, O'Byrne P, Bouyssy M, Paintaud G, Autret-Leca E. (Mar-Apr de 2006). «[Chemical submission: a literature review]» Vol. 61. n.º 2. pp. 145-50. Thérapie.. DOI 10.1093/bja/aei040. PMID 16886708.
- ↑ Dåderman A; Lidberg L. (3). «[Rohypnol should be classified as a narcotic]» Vol. 96. n.º 9. pp. 1005-7. Läkartidningen.. DOI 10.1093/bja/aei040. PMID 10093441.
- ↑ Dåderman AM; Strindlund H, Wiklund N, Fredriksen SO, Lidberg L. (14). «The importance of a urine sample in persons intoxicated with flunitrazepam--legal issues in a forensic psychiatric case study of a serial murderer.» Vol. 137. n.º 1. pp. 21-7. Forensic science international.. PMID 14550609.
- ↑ Dåderman AM; Fredriksson B, Kristiansson M, Nilsson LH, Lidberg L. (2002). «Violent behavior, impulsive decision-making, and anterograde amnesia while intoxicated with flunitrazepam and alcohol or other drugs: a case study in forensic psychiatric patients.» Vol. 30. n.º 2. pp. 238-51. The journal of the American Academy of Psychiatry and the Law.. PMID 12108561.
- ↑ medicinenet. «BENZODIAZEPINES - ORAL». medicinenet.com.
- ↑ a b Paradoxical Reactions to Benzodiazepines
- ↑ Cole JO; Kando JC. (1993). «Adverse behavioral events reported in patients taking alprazolam and other benzodiazepines.» The Journal of clinical psychiatry.. Vol. 54. n.º 49-61. pp. 62-3. PMID 8262890.
- ↑ «Benzodiazepines — Effects on Human Performance and Behavior». Forensic Science Review (2002).
- ↑ a b Carissa E. Mancuso; Maria G. Tanzi; Michael Gabay (septiembre de 2004). «Paradoxical Reactions to Benzodiazepines: Literature Review and Treatment Options» (en inglés). Pharmacotherapy 24(9):1177-1185, 2004.. Medscape Pharmacotherapy Publications. Consultado el 2 de junio, 2008.
- ↑ «Letter: Tranquilizers causing aggression.» British medical journal.. Vol. 1. n.º 5952. pp. 266. PMID 234269.
- ↑ Senninger JL; Laxenaire M. (1995). «[Violent paradoxal reactions secondary to the use of benzodiazepines]» Annales médico-psychologiques.. Vol. 153. n.º 4. pp. 278-81. DOI 10.1093/bja/aei040. PMID 7618826.
- ↑ «Transient changes in behaviour lead to heroin overdose: results from a case-crossover study of non-fatal overdose». Addiction (Abingdon, England). (2005).
- ↑ «A risk-benefit assessment of flumazenil in the management of benzodiazepine overdose». Drug safety : an international journal of medical toxicology and drug experience. (1997).
- ↑ «BMJ (Clinical research ed.).» (1995).
- ↑ National Institute for Clinical Excellence (July de 2004). «Self-harm The short-term physical and psychological management and secondary prevention of self-harm in primary and secondary care» (PDF) págs. 23-24. N.I.C.E.
- ↑ Weinbroum AA; Flaishon R, Sorkine P, Szold O, Rudick V. (Sep de 1997). «A risk-benefit assessment of flumazenil in the management of benzodiazepine overdose.» Drug safety : an international journal of medical toxicology and drug experience.. Vol. 17. n.º 3. pp. 181-96. PMID 9306053.
- ↑ Restoril (Temazepam) And Suicide
Bibliografía
- Gerada C, Ashworth M. ABC of mental health. Addiction and dependence—I: Illicit drugs. BMJ 1997;315:297-300. Fulltext. PMID 9274553. (en inglés)
- Sternbach LH. The discovery of librium. Agents Actions 1972;2:193-6. PMID 4557348 (en inglés)
Véase también
Enlaces externos
- ForumClinic, información médica facilitada por especialistas del Hospital Clínic de Barcelona
- En MedlinePlus puede encontrar más información sobre Benzodiazepina
- Librium: how it all started (en inglés)
- UK Government warning 1988 (en inglés)
- UK Government warning 2004 (en inglés)
- Las Benzodiazepinas: Cuál es su mecanismo de acción y cómo suspender la ingestión
- Animación acerca de cómo actúan las benzodiazepinas (mecanismo de acción)-en inglés-
Categoría: Benzodiazepinas
Wikimedia foundation. 2010.